No dia 9 de junho de 2016, a Academia Nacional de Medicina promoveu a Jornada sobre o Estado da Arte de Cirurgia Oftalmológica, organizada pelos Acadêmicos Rubens Belfort, Carlos Paiva Gonçalves e Oswaldo Moura Brasil. O encontro foi importante para o entendimento geral dos avanços e conquistas na cirurgia de catarata, cirurgia refrativa, mácula (lesão da retina) e glaucoma – um debate essencial para a definição do chamado estado de arte cirúrgico para o tratamento destes problemas oftalmológicos.

Para iniciar a discussão, o Dr. Marcelo Ventura, da HOPE e da Fundação Altino Ventura de Recife, ministrou uma palestra histórica sobre tratamento de catarata. Segundo ele, a catarata representa a perda da transparência de nossa lente ocular, ou seja, da chamada lente cristalina.
Ele chamou atenção para o fato de que já se faz cirurgia de catarata desde o ano 800 a.C., ano que registra algumas experimentações extraordinárias de cirurgias realizadas pelo indiano Dr. Sushruta.
Na época, a cirurgia era baseada na técnica de Kaushik, que consistia na retirada do cristalino opacificado do eixo visual por meio da inserção de uma lanceta no olho, que ocasionava o pressionamento do cristalino para a cavidade vítrea.
Tratava-se de uma metodologia funcional, isto é, que fazia correções reais na visão de muitos pacientes, mas com muitos problemas. Um deles, segundo o Dr. Ventura, era a permanência dessa lente fora do seu local, o que sempre pode gerar consequências ruins para a saúde do olho.
A Medicina avançou bastante nos 2500 anos que sucederam essa metodologia, tanto em termos técnicos como conceituais. Para aprimorar a técnica de Sushruta, em 1722 o Dr. St. Yves introduziu a extração de catarata intracapsuar. A mudança primordial tornou-se então a retirada do cristalino do olho.

A nova técnica permaneceu predominante até o desenvolvimento da extração de catarata extracapsular, que começou a ser utilizada por Jacques Daviel 30 anos depois, em 1752, e é utilizada até hoje. Não se retira mais o cristalino totalmente, mas parte dele.
Houve um outro grande avanço nos conceitos de cirurgia de catarata em 1949, no período pós-guerra, quando o Dr. Harold Ridley, observando que muitos pilotos de avião retinham fragmentos de vidro em seus olhos sem danos graves, levantou a hipótese de utilizar lentes plásticas para a correção de catarata. O Dr. Ridley então revolucionou a evolução dos conceitos oftalmológicos ao afirmar que o olho tolera material plástico – desde que não esteja em contato com as suas partes móveis.
Nas décadas de 60 e 70, segundo ele, já não se retirava mais o cristalino totalmente ou parcialmente, passou‐se a fragmentá‐lo. E, junto a isso, surgiu também a vitrectomia, que consiste na remoção do corpo vítreo do olho (gel que preenche a porção posterior do globo ocular).
Segundo o Dr. Ventura, hoje, após tantos avanços nos procedimentos cirúrgicos, o estado da arte se transformou um patamar altamente desafiador. E, para ele, o ápice de estado da arte cirúrgica de sua carreira foi quando realizou uma cirurgia de olhos sem precisar suturá-los – foi o que mais o emocionou em sua carreira profissional, pois o fez refletir sobre todos os avanços no tratamento da catarata.
Ele afirmou também que hoje, em tratamentos de catarata, busca-se majoritariamente, a emetropia, ou seja, em vez da cirurgia anatômica, deve-se preferir cirurgias refratárias.
Essa nova metodologia ficou melhor expressa na apresentação do segundo convidado, o Dr. Walton Nosé da EPM e da UNIFESP, que falou sobre cirurgia refrativa. Segundo o Dr. Nosé, a cirurgia refrativa a laser consiste no procedimento cirúrgico para correção do “grau dos óculos” (miopia, astigmatismo e/ou hipermetropia) por meio dos modos PRK ou do LASIK. Essa técnica cirúrgica surgiu na década de 80, quando se iniciou o estudo clínico prospectivo multicênico PERK.

A cirurgia refrativa de correção da catarata pode ser feita tanto na córnea, como de modo intraocular. Na córnea, pode-se adicionar ou remover tecido, segundo ele. Isso se difere da ceratotomia radial, pois ela caracterizava um corte e uma aplanação da córnea.
Adiante, como acrescentou o Dr. Nosé, os resultados de estudos PERK apontaram que os pacientes que realizavam cirurgias refrativas desenvolviam, cerca de dez anos depois, uma hipermetropia. Segundo ele, esse é um dos desafios atuas da oftalmologia, pois os resultados mais graves estão aparecendo agora.
Como soluções, ele apontou cirurgias com suturas circulares duplas ou suturas separadas para tentar diminuir o aplanamento corneano; e a utilização de anéis intracorneanos, que foram desenvolvidos na Escola Paulista de Medicina pelo Acad. Rubens Belford.
As pesquisas de laboratório desenvolvidas por ele apontam que as lentes de foco estendido, as bifocais e as trifocais trabalham com a mesma intensidade. A lente trifocal longe com pupila maior que 4 é igual à bifocal e a de foco estendido. E a de perto é melhor é a trifocal. Além disso, a trifocal tem mais energia luminosa em pupilas maiores do que 2 milímetros.
Em seguida, o Dr. Marcos Ávila, Professor da Universidade Federal de Goiás, se concentrou em discorrer sobre os avanços da cirurgia de mácula da retina. Para fazê-lo, ele apresentou seus relatos pessoais de formação, em especial dois contatos que teve em Fellowships de mestrados e doutorado; em Harvard, onde teve aulas com o Prof. Charles Schepens, e em Columbia University, onde teve aulas com o Prof. Stanley Chang.

Segundo ele, as pesquisas de cirurgia de mácula realizadas no Brasil, em especial, em seu departamento da Universidade Federal de Goiás, sofreram grande influência de seus estudos guiados por estes dois pesquisadores que o orientaram em Harvard e em Columbia.
Os avanços conquistados por ele, se concentram sobretudo, na recuperação da visão, não somente na recuperação anatômica, que era a prioridade antigamente. Da década de 1980 até hoje, segundo o Dr. Ávila, conquistou-se massivos avanços nos conceitos de cirurgias de mácula e hoje é possível transformar uma retina descolada de forma totalmente curativa.
O Dr. Ávila destacou também que hoje se utiliza aparelhos extremamente avançados que realizam vitrectomia. São aparelhos com componentes eletroeletrônicos que simplificam a técnica de cirurgias de mácula, pois habilitam com clareza a manipulação de tecidos dentro do olho.
Em seguida, o Dr. Remo Susanna, Professor Titular da USP, discorreu sobre as conquistas nos tratamentos do glaucoma, perpassando por diversos estudos do uso de implantes e de avanços em sua aplicação.
Em termos de Medicina Translacional, o Dr. Susanna apresentou o estudo e desenvolvimento de várias técnicas para o tratamento de glaucoma por meio de implantes subconjuntivais, que podem ser com tubos curtos, ou tubos longos – neste subgrupo inclui-se o Implante Susanna, desenvolvido por ele -; ou implantes que aproveitam a drenagem do olho para tentar vascularizar o implante.
Tais tratamentos por implante são conduzidos apenas quando o paciente já caminhou 2/3 para a cegueira, isto é, mesmo após a utilização de vários tipos de medicamento, o glaucoma registra quase perda total da visão. Segundo ele, o Glaucoma é a 2ª maior causa de cegueira mundial.
Os implantes representam para a academia norte-americana, uma forma de substituição da trabeculectomia, que seria uma forma primária cirúrgica em qualquer caso de combate ao glaucoma. Contudo, segundo o Prof. Susanna, os americanos estão esquecendo de que após a realização da trabeculectomia torna-se quase inviável inserir um implante.

Dessa forma, considerando-se que o glaucoma não tem cura, os tratamentos apenas ganham tempo de visão antes da perda total, torna-se essencial que não se aplique diversas técnicas de tratamento, pois podem ser prejudiciais uma à outra. É preciso avaliar com muita cautela quantas cirurgias serão necessárias diante da gravidade do glaucoma em questão.
Em termos de complicações do uso de implantes, ele destacou que pode ocorrer extrusão do tubo, extrusão da placa, hipotonia persistente ou até descolamento da retina (sendo que as extrusões podem ocasionar infecção bacteriana intraocular).
Com base nestas complicações, e, levando-se em conta que o povo brasileiro não tem acesso aos caríssimos implantes americanos (que custam, em média, em torno de R$2.500,00 para a faculdade e, cerca de R$5.000,00 para o SUS), o Dr. Susanna desenvolveu junto com outros pesquisadores da USP o Implante Susanna, que já foi testado em animais e em alguns pacientes.
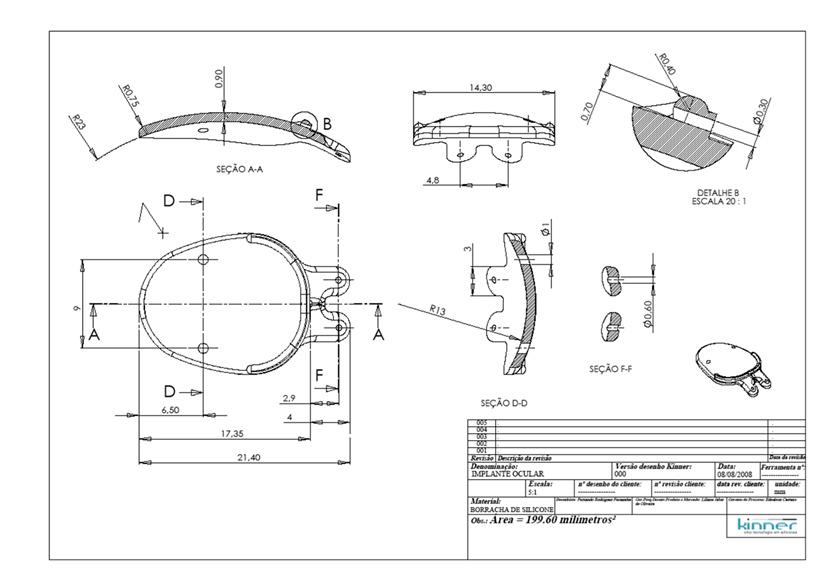
O uso oficial do Implante Susanna depende agora de um contrato jurídico que está sendo encaminhado entre a ADAPT e a Kinner. E o Dr. Susanna salientou que seu objetivo é torna-lo absolutamente acessível para o sistema público brasileiro. Ele acrescentou que não tem coisa pior do que identificar que um paciente vai ficar cego e não poder ajudá-lo por não ter recursos para isso.
Por último, a Jornada de Cirurgia Oftalmológica, recebeu o Dr. Carlos Moreira Jr., que é pesquisador e professor da Universidade Federal do Paraná, e se concentrou em apresentar alguns avanços em retinopatia diabética.
A retinopatia diabética, segundo ele, era classificada na década de 1960 como uma das maiores tragédias da oftalmologia, se tornando comum de forma progressiva, afetando tanto jovens como idosos, previsível mas não prevenível e não tratável.
Segundo ele, nestes 50 anos de estudos sobre os casos de retinopatia diabética, definiu-se que é possível evitar quadros de cegueira buscando um controle clínico correto, informações e tratamentos adequados. Pensando nisso, vários órgãos internacionais vêm procurando conscientizar a população sobre a relação da diabetes com problemas oculares e sobre os tratamentos possíveis.

Ele salientou que o número de diabéticos no Brasil aumentou quatro vezes nos últimos 35 anos e 5% dos diabéticos com retinopatia são legalmente cegos (280 mil).
Segundo ele, a oftalmoscopia binocular indireta é o exame mais indicado para a detecção da retinopatia diabética em programas de prevenção de larga escala, por ser fácil de realizar e de baixo custo.
Hoje a Vitrectomia pars plana apresenta técnicas muito avançadas de cirurgia que permitem tratamentos adequados, por meio da remoção do vítreo opaco, do alívio da tração retiniana, do fechamento de roturas retinianas e do tratamento da isquemia retiniana.
Isto inclui: A) Injeção de anti-VEGF 1 a 5 dias antes da VPP facilita o procedimento e diminui o sangramento intra-operatório; B) Equipamentos com corte de alta velocidade (7500 cortes/min) facilitam o procedimento. Sendo assim, segundo o Dr. Moreira Jr., diferente do que se pensava em 1967, hoje a retinopatia diabética tornou-se prevenível, previsível e tratável.
De maneira geral, os professores convidados, que são médicos renomados de diferentes centros de pesquisa médica ao redor do Brasil, louvaram os avanços tecnológicos e conceituais conquistados pela Medicina Oftalmológica. O desafio torna-se então a acessibilidade pública destes dispositivos sofisticados, que hoje ainda são muito caros e inadequados para o SUS, por exemplo.